Многих пациентов интересует вопрос о диабетической ретинопатии: что это такое, почему возникает эта болезнь и как можно предотвратить ее появление.
В большинстве случаев сахарный диабет провоцирует разрушение сетчатки глаза. Если вовремя не начать адекватное лечение, больной может полностью ослепнуть.
Важно знать, почему падает зрение при сахарном диабете, как быстро может прогрессировать заболевание и что нужно делать, чтобы диабетик не потерял зрение.
Причины диабетической ретинопатии
Диабетическая ретинопатия , это частое осложнение диабета, которое поражает сосуды сетчатки глаз.
При этом нарушается зрительное восприятие роговицы, которое может привести или к ухудшению качества зрения, или к слепоте.
Ретинопатия тяжела и тем, что на начальных стадиях она не имеет ярко выраженных симптомов, но патология постоянно прогрессирует.
Сначала больной может просто жаловаться на нечеткость изображения, затем перед глазами начнут появляться темные точки. Со временем ситуация будет ухудшаться, и может наступить слепота.
Если у пациента большая концентрация сахара в крови, в сетчатке обоих глаз начинают формироваться новые сосуды.
Они могут разорваться, даже когда человек спит. Это можно объяснить тем, что стенки новообразованных сосудов состоят только из одного слоя клеток, которые слишком быстро растут.

В клетках наблюдается бурная транссудация плазмы крови, что и провоцирует кровоизлияния.
Если случился небольшой разрыв, и кровоизлияние было слабой тяжести, то сетчатка и стекловидное тело быстро нормализуются.
Но при массивных кровоизлияниях в сетчатку могут попасть сгустки крови, которые провоцируют необратимые процессы.
Один из них , разрастание фиброзной ткани. Если это началось, то человек в скором времени может ослепнуть.
Однако гемофтальм (процесс, при котором кровь попадает в стекловидное тело) , далеко не единственная причина ухудшения зрения.
Потеря зрения при сахарном диабете может быть спровоцирована компонентами крови, которые попадают в сетчатку из-за разрывов сосудов.
Они поражают роговицу и запускают процессы рубцевания. Еще в диске зрительного нерва могут постоянно сокращаться фиброваскулярные образования.
Этот процесс может вызвать расслоение сетчатки, из-за которого сначала страдает макула, а позже повреждается и центральное зрение.
Необратимость процесса
Избавиться от ретинопатии глаз невозможно, потому что уменьшение количества фиброзной ткани провоцирует разрыв новообразованных сосудов.
Это, в свою очередь, приводит к тому, что кровоизлияния начинаются с новой силой. Дальше процессы рубцевания происходят намного быстрее, отчего появляется рубеоз радужки.
Так может развиться и неоваскулярная глаукома, когда плазма крови, которая попадает в сетчатку из хрупких сосудов, блокирует отток внутриглазной жидкости.
Важно понимать, что такое развитие событий весьма условно. Это наиболее неблагоприятная цепочка патогенеза.
Бывают случаи, когда на каком-то этапе развития патология замирает. Это не улучшит качество зрения, однако замедлит процессы разрушения сетчатки на определенное время.
Стадии заболевания
Классификация диабетической ретинопатии выделяет 3 стадии развития недуга. Основные этапы болезни:
- Непролиферативная ретинопатия (диабетическая ретинопатия I).
- Препролиферативная ретинопатия (II).
- Пролиферативная ретинопатия (III).
Каждая стадия требует диагностики и адекватного лечения.
Непролиферативная ретинопатия
При непролифератином нарушении сетчатки недуг только начинает развиваться. При этом в крови у пациента повышается уровень глюкозы, из-за чего поражаются глазные сосуды.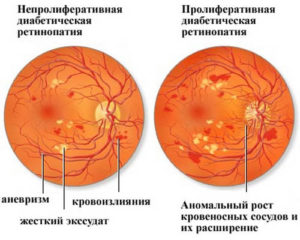
Стенки ренитальных сосудов становятся хрупкими, роговица и сетчатка ослабевают, отчего появляются точечные кровоизлияния.
На фоне этих процессов артерии начинают увеличиваться по мешкообразному типому. Специалисты называют это микроаневризмами.
Вокруг роговицы начинает появляться небольшое покраснение, так как хрупкие стенки сосудов пропускают кровь. Это приводит к ретинальному отеку.
Если же кровь попадает в центральную часть сетчатки, что речь идет о макулярном отеке. Непролиферативная ретинопатия может протекать на протяжении многих лет.
Она не сопровождается ярко выраженной симптоматикой, особых изменений зрения больной тоже может не заметить.
Препролиферативная ретинопатия
Следующую стадию ретинопатии врачи диагностируют в редких случаях. Препролиферативная диабетическая ретинопатия развивается при наличии определенных условий. Факторы, провоцирующие развитие ретинопатии второго типа:
- близорукость,
- атрофия зрительного нерва,
- окклюзия сонных артерий.
На этой стадии ретинопатии при сахарном диабете симптомы становятся более заметными. Зрение постепенно снижается, что вызвано кислородным голоданием клетчатки.
Из-за окклюзии артериол у пациента может произойти геморрагический инфаркт сетчатки, к последствиям которого относятся слепота и гибель фоторецепторов и зрительных нейронов сетчатки.
Диабетическая ретинопатия III (пролиферативная)
Во время пролиферативной диабетической ретинопатии (ПДР) области сетчатки, где нарушено кровоснабжение, значительно увеличиваются.
Клетки начинают «голодать» и выделять специфические вещества, которые способствуют росту новых сосудов.
Обычно организм запускает неоваскуляризацию (активный рост новообразованных сосудов) в качестве защитной реакции.
К примеру, когда человек травмировал кожу или ему была сделана пересадка органов, то этот процесс положительно влияет на заживление ран.
Но если человеку диагностирована ретинопатия при сахарном диабете, то неоваскуляризация только усугубляет ситуацию, учащая кровоизлияния.
Часто при диабете может развиться макулярный отек. Это осложнение не приводит к полной слепоте, но вполне может спровоцировать частичную потерю зрения. Пациенту с макулярным отеком сложно трудно рассмотреть маленькие предметы.
Диабетическая макулопатия может развиваться на любой стадии недуга, однако чаще всего она проявляется во время пролиферативной диабетической ретинопатии.
Симптомы ретинопатии
Трудности диагностики и лечения этого недуга кроются в том, что ретинопатия далеко не всегда имеет ярко выраженную симптоматику.
Не всегда это зависит и от степени тяжести ретинопатии, потому что известны случаи, когда даже запущенные формы недуга протекали бессимптомно.
Так как зрение при диабете потерять очень легко, человек должен постоянно наблюдаться у специалиста.
Медикаментозное лечение диабетической ретинопатии лучше начинать как можно раньше. Если человеку поставили диагноз сахарный диабет, это уже говорит о том, что нужно посетить офтальмолога.
Диагностику зрения нужно делать не реже одного раза в 6 месяцев. Если недуг перешел в тяжелую форму, есть смысл наблюдаться у специалиста чаще.
Симптомы диабетической ретинопатии:
- точки, мушки, пятна перед глазами,
- человеку сложно читать на близком расстоянии,
- резкое появление пелены перед глазами.

Первый симптом свидетельствует о попадании сгустков крови в стекловидное тело. Но больной видит не сами сгустки, а их тени.
Второй признак ретинопатии указывает на отек сетчатки в макуле. Именно эта центральная зона отвечает за остроту зрения.
Третий симптом свидетельствует о кровоизлиянии в стекловидное тело. При диабетической ретинопатии симптомы не разнообразны, однако при их появлении (особенно последних двух) нужно срочно идти к врачу.
Диагностика диабетической ретинопатии
Без регулярных обследований диабетик может очень быстро потерять зрение. Сегодня есть несколько методов диагностики ретинопатии:
- визиометрия,
- периметрия,
- биомикроскопия,
- диафаноскопия,
- офтальмоскопия.
Сначала врач может предложить пациенту проверить качество зрения по специальной таблице. Благодаря периметрии можно определить угол обзора каждого глаза.
Если у человека есть какие-то повреждения роговицы, то поле зрение будет значительно ниже, чем у здорового человека.
Во время биомикроскопии передней стенки глазного дна офтальмолог использует специальную лампу, которая позволяет бесконтактно диагностировать нарушения сетчатки или роговицы.

Уместно также провести диафаноскопию. Этот метод помогает определить, есть ли внутри глазного яблока опухоли. Глазное дно при сахарном диабете нужно осматривать при помощи специального зеркала.
Когда перечисленные методы диагностики помогли распознать помутнение стекловидного тела, роговицы или хрусталика, необходимо дополнительно обследовать глаз при помощи ультразвука. Ранняя диагностика ретинопатии играет важную роль для лечения сахарного диабета.
Сроки обследований
Специалисты отмечают, что существует определенная периодичность посещения офтальмолога, которая зависит от возраста пациента и результатов предыдущего осмотра.
Если человек заболел сахарным диабетом в возрасте до 30 лет, то ему необходимо появиться у офтальмолога через 5 лет после постановки диагноза.
Если пациент старше 30 лет, нужно сразу проконсультироваться с врачом. Во время беременности окулиста нужно посетить в период первого триместра.
Повторные осмотры проводятся каждый триместр. Даже если никаких изменений со стороны глазного дна не наблюдается, все же рекомендуется регулярно проводить диагностику.
Когда после первого осмотра офтальмолог не выявил у пациента-диабетика диабетическую ретинопатию, больному нужно ежегодно приходить на повторные осмотры.
Если врач диагностировал непролиферативную диабетическую ретинопатию, повторный визит к специалисту нужно запланировать через 4 , 6 месяцев.
При наличии пролиферативной, препролиферативной диабетической ретинопатии или макулярного отека обычно сразу назначается лазерное лечение.
Интервал между проведениями процедур составляет от 2 недель до 4 месяцев. Если диабетик заметил резкое ухудшение зрения, необходимо сразу обратиться к офтальмологу, независимо от сроков очередного визита.
Лечение диабетической ретинопатии
Лечить ретинопатию нужно на каждой стадии развития недуга. Врач должен составить индивидуальный курс лечения, который позволит корректировать метаболические нарушения.
Научные исследования показывают, что есть прямая связь между уровнем сахара в крови (гликемией) и прогрессированием диабетической ретинопатии.
Если человек будет постоянно следить за уровнем глюкозы в крови, то у него в разы снижается риск развития ретинопатии.
Поэтому пациент должен постоянно и стабильно компенсировать сахарный диабет. Чем раньше будут предприняты меры, тем вероятнее, что пациент сохранит остроту зрения как можно дольше.
Препараты для качества зрения должен прописывать только врач.
Есть несколько лекарственных средств, которые часто используются при этой патологии. К наиболее распространенным можно отнести:
- Дицинон.
- Трентал.
- Ангинин.
- Диваскан.
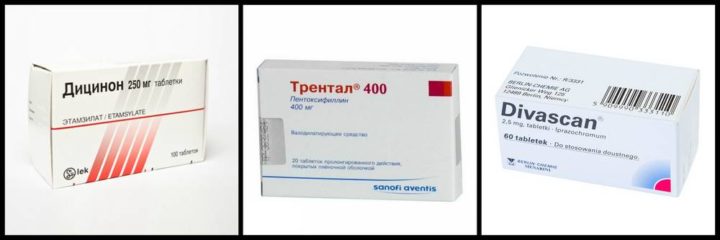
Стоит отметить, что эти препараты не оказывают должного эффекта, если не проводится удовлетворительная углеводная компенсация.
В тяжелых случаях одних лишь медикаментов мало, чтобы поддерживать зрение на прежнем уровне.
Тогда необходимо прибегать к помощи лазерокоагуляции сетчатки и хирургического вмешательства.
Диабетическая ангиоретинопатия (одно из наиболее тяжелых проявлений сахарного диабета) должна постоянно контролироваться специалистом.
Как диабетикам поддерживать качество зрения? Ретинопатия глаз встречается у подавляющего большинства диабетиков.
Как правило, слабо выраженная симптоматика наблюдается у 15% пациентов с сахарным диабетом, в случае, если болезнь диагностирована более 5 лет назад, признаки ретинопатии есть у 59% больных.
Чем дольше человек болен диабетом, тем больше вероятность, что он частично или полностью потеряет зрение.
Эффективная профилактика диабетической ретинопатии заключается в том, что больному необходимо регулярно обследоваться у окулиста. Также важно соблюдать рекомендации врачей.
Важно учитывать, что на скорость потери зрения влияет ряд условий. Факторы, которые негативно влияют на качество зрения у диабетиков:
- повышенное артериальное давление,
- постоянно высокий уровень сахара в крови,
- дисфункция почек,
- неправильный обмен веществ,
- большое количество подкожного жира,
- ожирение,
- предрасположенность на генетическом уровне,
- беременность,
- повреждения роговицы,
- курение, алкоголь и т.д.
Диабетику нужно постоянно контролировать уровень сахара в крови. Если пациент будет вести здоровый образ жизни, соблюдать основные принципы правильного питания, принимать специальные витаминные комплексы для зрения, то прогрессирование ретинопатии при сахарном диабете можно немного затормозить.
Лазерокоагуляция сетчатки
При диабетическом макулярном отеке рекомендуется лазерное лечение. Специалисты наносят на поверхность сетчатки ожоги разного размера, чтобы уменьшить площадь функционирования сетчатки, тогда ее центральная часть будет лучше кровоснабжаться.
Благодаря лазерокоагуляции в клетках замедляется выработка специального вещества, которое стимулирует разрастания новых сосудов. Сосуды с патологической проницаемостью удаляются во время операции.
Сразу после проведения лазерокоагуляции пациент может некоторое время видеть темные точки.
Со временем они будут меньше беспокоить человека, однако в отдельных случаях могут и не исчезнуть.
Дополнительное вмешательство необходимо, если несмотря на правильное воздействие лазера макулярный отек появляется вновь.
Обследоваться у врача после лазерного вмешательства нужно обязательно, потому что нередко острота зрения после операции не улучшается. Лазер помогает на время остановить развитие патологии.
Если врач диагностировал пролиферативную диабетическую ретинопатию, можно провести панретинальную лазерокоагуляцию сетчатки.
При этом ожоги наносятся практически на всю площадь сетчатки, нетронутой остается только макулярная область.
Так все зоны с нарушенным кровоснабжением разрушаются, выработка вещества, которое провоцирует рост новообразованных сосудов, замедляется.
Панретинальная лазерокоагуляция имеет ряд побочных эффектов, поэтому ее назначают, если на сетчатке уже есть новообразованные сосуды или риск их появления очень высок.
Иногда пациенты могут жаловаться на ухудшение «бокового» зрения, снижение качества зрения при плохом освещении.
Есть жалобы и на затуманенное зрение. Как правило, эти побочные эффекты исчезают через некоторое время, но иногда могут и сохраниться.
Лазерное лечение диабетического макулярного отека является безболезненным. В редких случаях пациент может ощущать дискомфорт во время ярких вспышек света.
Панретинальная лазерокоагуляция может быть болезненной, однако большинство диабетиков отмечают лишь незначительную боль.
