Аутоиммунный тиреоидит (АИТ) – воспалительный процесс тканей щитовидной железы, возникшей на фоне аутоиммунных заболеваний организма.
Суть поражения в том, что иммунитет начинает работать против этой эндокринной железы.
Из-за этого появляются специфические антитела, которые негативно сказываются на состоянии клеток щитовидной железы.
Чаще всего данной болезни подвержены женщины 40-50 лет – они болеют в 10 раз чаще мужчин.
За последние несколько лет возросла тенденция к омоложению АИТ, он стал встречаться и у девушек более молодого факторов. Специалистам до сих пор трудно определить причины аутоиммунного тиреоидита.
Группа риска
Аутоиммунный тиреоидит щитовидной железы – серьезное нарушение щитовидной железы, которое может возникнуть у абсолютно здорового человека.
Однако, этому предшествует какое-то серьезное изменения в организме.
Обычно в группе повышенного риска к появлению этого недуга находятся:
- Люди с генетической предрасположенностью – если у ваших близких родственников есть сахарный диабет, какие-либо нарушения со стороны щитовидки или же заболевания эндокринной системы в целом, необходимо более тщательно относиться к своему организму.
- Люди, которые пострадали от радиации – особенно проживающие в Чернобыльской зоне либо работающие на специальных предприятиях.
- Люди, которые регулярно принимают внутрь большие дозы йода.
- Люди, которые подвержены частым скачкам настроения, , в их организме вырабатывается большое количество специфических гормонов.
- Люди, которые долгое время не лечили простудное заболевание.
- Люди, проживающие в не благополучном экологическом регионе.
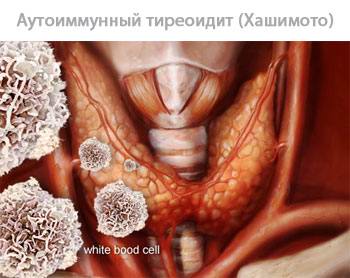
АИТ щитовидной железы
Симптомы
На начальных стадиях аутоиммунный тиреоидит не проявляет себя никакими симптомами – все изменения происходят только в организме.
Из-за выработки большого количества титре антител, клетки щитовидной железы начинают стремительно разрушаться. Это приводит к повышенному выбросу гормонов в кровь.
Распознать аутоиммунный тиреоидит на начальных стадиях можно по следующим признакам:
- Раздраженности и агрессивности.
- Чрезмерной потливости.
- Ускоренному сердцебиению.
- Боли в области шеи.
- Чувству комка в горле.
- Осиплости голоса, постоянному першению.
- Нарушениям менструального цикла и половой активности.
С течением времени аутоиммунный тиреоидит может отступить, все показатели приходят в норму.
Однако из-за влияния внешних факторов он начинает вновь развиваться и стремительно перерастает в стадию эутиреоза.
Распознать ее по результатам исследованиям невозможно, все показатели будут в норме. Этот период характеризуется выработкой антител, которые негативно сказываются на здоровье щитовидной железы.
С течением времени аутоиммунный тиреоидит перерастает в гипотиреоз, из-за которого щитовидная железа становится малоактивной, организм не получает достаточное количество гормонов.
Распознать эту стадию можно по следующим симптомам:
- Частым перепадам настроения.
- Снижению работоспособности.
- Быстрой утомляемости и апатии.
- Снижению концентрации и ухудшению памяти.
- Нарушению обмена веществ.
- Плохой переносимости жары и холода.
- Одышке при активности.
- Ломкости ногтей, выпадению волос.
- Сухости кожного покрова.
- Высокому уровню холестерина.
- Брадикардии.
- Увеличению массы тела.
Классификация
Аутоиммунный тиреоидит – заболевание, которое может встречаться при любом нарушении в функционировании щитовидной железы.
На сегодняшний день выделяют несколько видов этой патологии. Наиболее важной характеристикой является определение этиологического и патогенетического фактора.
Чаще всего врачи делят аутоиммунный тиреоидит на два вида: тиреоидит и гипертиреоз. В первом случае диагностика направлена на поиск гормонов АТ-рТТГ в крови, во втором – на определение АТ-ТГ и АТ-ТПО.
Также аутоиммунный тиреоидит можно условно разделить на:
- Атрофический хронический.
- Ювенильный.
- Зоб Хасимото.
- Старческий.
- Послеродовой.
- Безболевой.
- Фокальный.
- Цитокин-индуцированный.
Среди специалистов существует противоположный взгляд на аутоиммунный тиреоидит. Некоторый выделяют его как отдельную болезнь, другие же – считают его симптомом более серьезной патологии эндокринной системы.
Чтобы лечение было максимально эффективным, необходимо пройти комплексную и развернутую диагностику.
Важно не только определить уровень гормонов, но и оценить иммунные процессы в эндокринной системе.
Диагностика
Диагностика аутоиммунного тиреоидита достаточно сложна – дело в том, что люди обращают внимания на изменения только при появлении первых симптомов.
Они, в свою очередь, возникают уже на запущенных стадиях. Единственный способ – развернутый гормональный анализ.
Обычно врачи отправляют на него при наличии определенных признаков, указывающих на болезнь, или аутоиммунных заболеваний.
Чтобы диагностировать аутоиммунный тиреоидит, необходимо пройти следующие исследования:
- Общий, биохимический и гормональный анализы крови.
- Определение уровня Т3 и Т4.
- Ультразвуковое исследование щитовидной железы и лимфатических узлов.
- Иммунограмму, которая позволяет определить факт присутствия антител к ТТГ, ТТП и другим гормонам щитовидной железы.
- Тонкоигольная биопсия – при наличии образований помогает определить их характер.
Наличие аутоиммунного тиреоидита подтверждается только при наличии нарушений во всех этих исследований , если хотя бы один показатель в норме, то врач проверяет организм на другие заболеваний эндокринной системы.
Все они схожи по симптоматике и проявлениям, однако имеют абсолютно разную схему лечения.
Лечение
Аутоиммунный тиреоидит не имеет определенной схемы лечения. В каждом отдельном случае терапия определяется строго индивидуально.
Несмотря на достижения в мире эндокринологии, не существует методов для избавления от патологий щитовидной железы аутоиммунного характера.
Очень важно, чтобы во время терапии недуг не начал прогрессировать и не перерос в гипотиреоз.
Если у вас диагностировали АИТ в тиреотоксической фазе, то эндокринолог назначает медикаментозные средства, которые подавляюще сказываются на щитовидной железе.
Однако употребление тиростатиков в таких случаях не рекомендуются, так как они вызывают отсутствие гиперфункции щитовидки.
Если у пациента обнаружены патологии сердечно-сосудистой системы, назначаются бета-адреноблокаторы.
Если аутоиммунный тиреоидит перерастает в гипотиреоз, то лечащий специалист должен назначить заменяющую терапию тиреоидными гормонами щитовидки.
Очень важно, чтобы процесс лечения строго контролировался лечащим врачом, который сможет вовремя оценить любые изменения в организме.
На время терапии важно постоянно знать актуальный уровень ТТГ в сыворотке крови.
Если аутоиммунный тиреоидит протекает вместе с подострым тиреоидитом, то врач должен назначить вам глюкокортикоиды.
Обычно нужда в такой терапии возникает в осенне-зимний период. Чтобы снизить уровень титра в крови, могут назначаться нестероидные противовоспалительные препараты.
Также на время терапии необходимо принимать лекарственные средства, которые поднимают защитные функции организма:
- иммуномодулирующие
- витаминные комплексы
- адаптогены.
Если щитовидная железа достигает внушительных размеров, проводится оперативное вмешательство.
