АИТ щитовидной железы (аутоиммунный тиреоидит) – это хронический воспалительный процесс, вызванный активностью собственной иммунной системы.
Эндокринное заболевание протекает с выработкой антител, разрушающих ткани щитовидной железы.
Патологии щитовидной железы на сегодняшний день являются главной причиной обращения пациентов к эндокринологу.
Чтобы не запустить заболевание и не спровоцировать возникновение осложнений, необходимо обратиться к специалисту, как только начали проявляться первые настораживающие симптомы.
В чем суть патологии?
Пострадавшие пациенты часто не знают, что такое щитовидной железы, и чем опасен этот диагноз.
По приблизительным данным, половина всего населения страдает от тех или иных патологий щитовидной железы, но точной статистики нет, поскольку отсутствует возможность таких исследований.
Среди всех эндокринологических нарушений группа тиреоидитов занимает второе место после сахарного диабета, а конкретно АИТ является самым распространенным аутоиммунным заболеванием.
Природа возникновения АИТа кроется в самом названии. Иммунная система человека постоянно борется с вирусами и бактериями, которые попадают в организм извне, и вырабатывает антитела к любым болезнетворным клеткам.
Когда этот слаженный механизм дает сбой, иммунитет начинает синтезировать антитела к здоровым клеткам, что вызывает воспаление, а впоследствии и разрушение тканей органа, в частности, щитовидной железы.
Опасность аутоиммунного тиреоидита в том, что без лечения пациенту грозит гипотиреоз.
В результате воспаления фолликулы щитовидки не могут синтезировать достаточное количество гормонов, функция железы снижается, и весь организм получает колоссальный ущерб.
Интересно! Болезни щитовидной железы начали изучать еще в Древнем Китае, но только в середине XX в. были приведены доказательства аутоиммунной природы возникновения тиреоидита. Исследования продолжаются до сих пор.
Причины развития АИТа – кто под угрозой?
Основополагающим фактором развития аутоиммунного тиреоидита является наследственная предрасположенность к возникновению эндокринологических заболеваний.
Помимо генетических особенностей на развитие патологии влияют следующие провоцирующие обстоятельства:
- нарушение оптимального содержания йода в организме,
- нерациональный прием препаратов, влияющих на гормональный фон,
- инфекционные заболевания или травмы щитовидной железы,
- хронические воспаления,
- тяжелая психологическая травма,
- нарушение экологии,
- длительное проживание в области с повышенным радиационным фоном.
По статистике среди пациентов с АИТом в 6 раз больше женщин, причем чаще всего заболевание развивается после беременности.
Во время вынашивания ребенка иммунитет будущей матери ослаблен. После родов он вновь активизируется, но поначалу может работать нестабильно, в результате чего и возникает тиреоидит.
Факт! После катастрофы на Челябинской АЭС резко возросло количество пациентов с АИТом, однако это связывают не с действием радиации, а с нерационально проводимой профилактикой йодом.

Классификация АИТов
АИТ щитовидной железы – это не конкретное заболевание, а целая группа патологий со схожими симптомами и механизмом течения.
Чтобы подобрать подходящее для щитовидной железы лечение, врачу необходимо определить, к какой разновидности относится тиреоидит в каждом конкретном случае.
Выделяют следующие виды АИТов:
- Хронический (ХАИТ). Это заболевание также называют тиреоидитом Хашимото по имени изучавшего его ученого.
Для патологии не характерны болевые симптомы, обычно наблюдается только увеличение щитовидной железы.
При затяжном течении антитела вызывают деструктивные процессы в тиреоидной ткани, что затем приводит к гипотиреозу.
- Послеродовой. Эта разновидность встречается чаще остальных, она развивается у 30% рожавших женщин.
Причиной становится гиперактивность иммунитета.
- Молчащий (безболевой). Заболевание протекает так же, как и послеродовой тиреоидит, однако, оно не связано с беременностью.
Причину патологии в большинстве случаев установить не удается.
- Цитокин-индуцированный тиреоидит. Цитокины – это препараты из группы интерферонов, которые применяются для лечения пациентов с гепатитом C и заболеваниями крови.
Нерациональное или слишком длительное использование этих медикаментов может спровоцировать аутоиммунный воспалительный процесс.
Помимо этиологической классификации, АИТ подразделяют на атрофический и гипертрофический. В первом случае происходит уменьшение щитовидной железы в размерах, а также снижение уровня вырабатываемых ей гормонов.
Чаще всего эта патология встречается у пожилых.
Гипертрофический тиреоидит характеризуется небольшим увеличением щитовидки в размерах, а синтез гормонов может как ускориться, так и замедлиться.
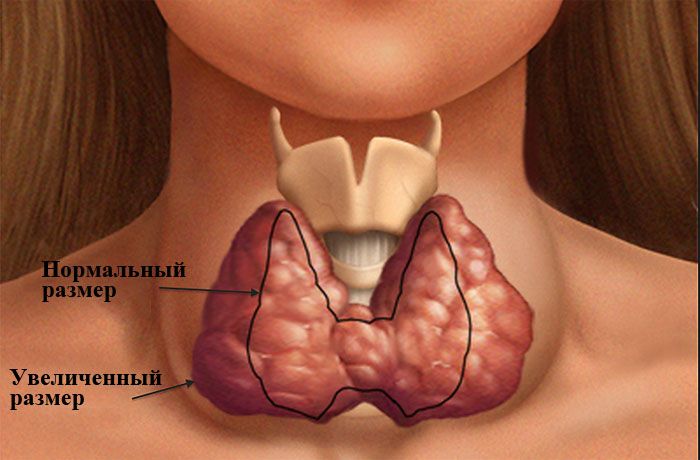
Симптоматика АИТов
Немногие пациенты обнаруживают аутоиммунный тиреоидит на ранних стадиях развития, поскольку симптомы зачастую не вызывают особого беспокойства.
В течение нескольких месяцев анализы остаются в норме, а в области щитовидной железы не возникает болей при надавливании (пальпации).
В редких случаях пациент может ощущать дискомфорт в горле и общую слабость, что обычно списывается на простуду и лечится неправильно.
Впоследствии при развитии заболевания могут возникать следующие симптомы:
- утренняя сухость во рту,
- избыточное потоотделение,
- частая слабость,
- повышенная утомляемость,
- проблемы со сном,
- увеличение артериального давления,
- побледнение кожи лица, возникновение желтого оттенка, темные круги под глазами,
- выпадение волос на голове и теле,
- отек носовых ходов, заложенность носа,
- нарушение менструального цикла у женщин,
- снижение либидо у мужчин.
Помимо общих симптомов, которые могут говорить о множестве заболеваний, тиреоидит характеризуется специфическими признаками:
Во-первых, на заболевание может указывать ощущение давления в горле при отсутствии признаков инфекционных патологий.
Во-вторых, при пальпации щитовидной железы могут возникать боли, а сама она может быть увеличена, что становится заметно невооруженным глазом.
Хотя тиреоидит чаще возникает у женщин, мужчины переносят заболевание гораздо острее.
Как врач ставит диагноз?
Для прохождения обследования и постановки точного диагноза необходимо обратиться к эндокринологу. Однако в большинстве случаев пациенты не знают, с чем связаны симптомы, поэтому проходят анализы у терапевта.
Оба варианта являются правильными, но второй путь займет больше времени для постановки диагноза, поскольку терапевт должен проанализировать все возможные патологии.
Первый базовый пункт в обследовании , это анализ крови. Он позволяет выявить увеличение лимфоцитов в ее составе и концентрацию тиреотропных гормонов (ТТГ) в сыворотке.
Чтобы диагностировать именно аутоиммунное поражение, проводят иммунограмму, благодаря которой определяют наличие антител.
УЗИ позволяет увидеть увеличение или уменьшение размеров щитовидной железы и изменение ее структуры, что дополняет клиническую картину.
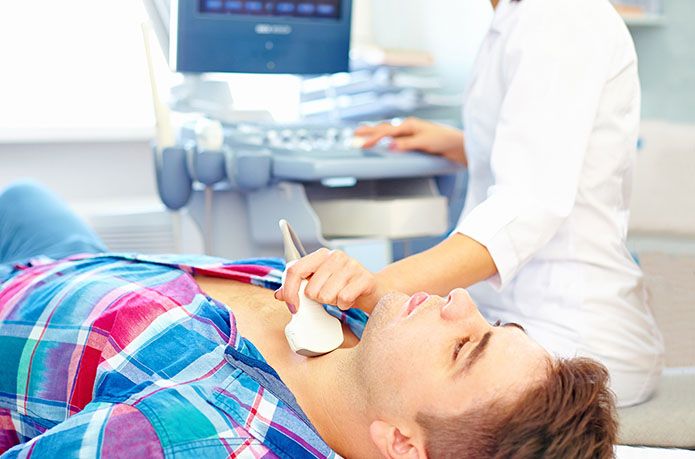
Если данные хотя бы одного из обследований не подтверждают тиреоидит, диагноз ставится под сомнение, и диагностика продолжается.
Терапевтические меры необходимы только при уменьшении выработки гормонов до значения ниже нормы, в остальных случаях врач посоветует лишь общие профилактические меры и регулярное обследование.
Питание при АИТе
После постановки окончательного диагноза врач анализирует клиническую картину и подбирает подходящее пациенту лечение.
В большинстве случаев терапия начинается с корректировки рациона и составления плана индивидуальной диеты.
При этом она будет заключаться не в ограничении потребляемых калорий, а в общем изменении принципов питания.

Во время терапии аутоиммунного тиреоидита необходимо питаться через каждые 3 часа, а общая калорийность пищи, употребленной за день, не должна составлять меньше 1200 ккал. Оптимальное значение может колебаться от 1300 до 2000.
Эта диета направлена не на похудение, а на возвращение нормальной работы иммунной системы и общее укрепление организма во время болезни.
В некоторых источниках можно встретить информацию о том, что АИТ щитовидной железы проходит при переходе на вегетерианство, однако это утверждение в корне неверно.
Исключение составляет только тот случай, когда пациент и до заболевания отказывался от употребления мяса.
Диетологи же, напротив, советуют отдать предпочтение животным белкам, включив их в каждый прием пищи, чтобы нормализовать состояние щитовидной железы.
Что нельзя есть?
Некоторые продукты способны вызвать ухудшение ситуации, поскольку прямо или косвенно влияют на выработку гормонов щитовидной железы.
В первую очередь это любая пища, содержащая сою и острые блюда.

Помимо этого, диетологи запрещают пациентам с тиреоидитом употреблять следующие продукты:
- чай, кофе и какао,
- свежую капусту, редиску и брюкву,
- консервы, копчености и маринады,
- жареные блюда,
- алкоголь и энергетики,
- сладости в больших количествах,
- пищу с высоким содержанием йода,
- персики, груши, клубнику и цитрусовые,
- фастфуд.
Диета при АИТе не требует серьезных изменений в рационе, необходимо лишь сделать привычную пищу более полезной.
Это положительно повлияет не только на работу щитовидной железы, но и на самочувствие пациента в целом.
Что можно есть?
Чтобы восстановить естественную работу иммунитета и щитовидной железы, необходимо сбалансированное питание.
Точную диету может подобрать диетолог, но можно и следовать общим принципам, если нет других сопутствующих заболеваний.

К употреблению рекомендуются следующие продукты:
- вареное или приготовленное на пару мясо,
- хлеб, макароны,
- крупы на воде или молоке,
- рыба, особенно жирные сорта, и морепродукты,
- овощи и фрукты, исключая запрещенные,
- орехи за исключением арахиса,
- кисломолочные продукты.
Диета не является основой терапии при аутоиммунном тиреоидите, она лишь дополнят лечение и помогает снизить выраженность симптомов.
Однако в некоторых случаях корректировка питания помогает организму самостоятельно справиться с заболеваниям, не прибегая к специфическому лечению.
Медикаментозное лечение тиреоидита
Для нормализации уровня гормонов, вырабатываемых щитовидной железой, чаще всего назначается препарат L-тироксин.
Это средство содержит гормон Т4, восполняющий дисбаланс тиреоидных гормонов. Препарат принимается однократно по утрам, поначалу врач назначает минимальную дозу, а затем увеличивает ее по мере необходимости.
Курс лечения может длиться от 4 месяцев до нескольких лет.
Если терапия L-тироксином длительное время не приносит желаемого результата, специалист может прописать глюкокортикоиды, например, Преднизолон.
Мнения врачей по поводу такого назначения разделяются, некоторые считают, что вред от побочных эффектов после приема этих средств значительно перевешивает пользу при лечении АИТа.
Помимо этого, могут быть назначены следующие препараты:
- нестероидные противовоспалительные средства (НПВС),
- иммуномодуляторы при отсутствии противопоказаний,
- витаминно-минеральные комплексы,
- адаптогены.
Инъекционное введение гормонов непосредственно в каждую долю щитовидной железы – это относительно новый и набирающий популярность метод терапии.
Лечебный курс подразумевает в среднем 10 сеансов. Эффективность методики изучена еще не полностью, но имеющиеся результаты уже можно назвать обнадеживающими.
Еще одним противоречивым методом считается дополнение классического лечебного курса гомеопатическими препаратами.
Он используется, если базисная терапия оказалась неэффективной. Некоторые врачи считают, что такой шаг стимулирует организм самостоятельно нормализовать работу, другие же сомневаются в эффективности этой методики.
В последнее время терапия аутоиммунных нарушений нередко проводится с помощью иглоукалывания, йоги и медитации, массажа.
Как показывает клинический опыт, успокоение нервной системы дает положительные результаты и снимает воспалительный процесс.
Интересно! Операция при АИТе назначается исключительно в том случае, когда значительно увеличенная щитовидная железа угрожает жизни пациента или причиняет сильный дискомфорт.
Прогноз для пациентов с АИТом
В большинстве случаев при своевременно начатом лечении пациентам удается достичь стойкой ремиссии, длительность которой может превышать 15 лет.
В этот период не исключены редкие обострения патологии, но они не приносят очевидного дискомфорта.
Обычно после завершения лечебного курса пациенту нужно лишь придерживаться профилактических мер для поддержания состояния организма в норме, но в некоторых случаях медикаментозная терапия может быть необходима на протяжении всей жизни.
Диагноз АИТ существенно ухудшает состояние здоровья и самочувствие пациентов, нарушающих диету и не отслеживающих уровень гормонов.
