Миастения является достаточно редкой патологией аутоиммунной природы. Официально зарегистрированных случаев этого нарушения порядка 0,01%.
Обычно заболевание возникает у людей в возрасте от 15 до 45 лет, но при этом наибольшее количество случаев ее развития происходит в возрасте 20-30 лет, а наименьшее – в детском возрасте.

С постепенным развитием патологического состояния блокируется передача нервных импульсов мышечных тканей, что приводит к дистрофическим их изменениям.
Выделяют 2 формы миастении – глазная и генерализированная. В первом варианте, от заболевания больше страдают мышцы глазного яблока, а во втором болезнь поражает весь организм в равной степени.
Наихудшим типом развития патологии является миастенический криз, требующий неотложного вмешательства специалистов.
Причины развития миастении
Доказанных сведений о происхождении такого заболевания как миастения на сегодняшний день не существует.
Подавляющее большинство специалистов склоняется к наследственной теории происхождения патологии, так как многие из пациентов с миастенией указывали, что в семье уже бывали случаи такого заболевания.
Этиология процесса кроется в нарушении иммунных процессов, то есть патологических изменений тимуса (вилочковой железой) – организм начинает вырабатывать антитела, блокирующие рецепторы постсинаптической мембраны с последующим ее разрушением.
При рассмотрении миастении, как самостоятельного заболевания, выделяют ряд причин, которые могут спровоцировать организм на выработку антител:
- частые стрессовые ситуации,
- депрессивные состояния,
- инфекционное воздействие,
- иммунные патологии.
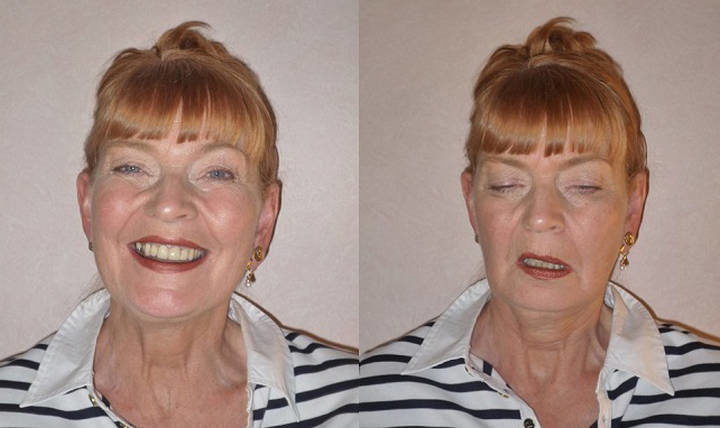
Когда миастения является одним из совокупности заболеваний, ее рассматривают в качестве синдрома. Обычно сопутствующими заболеваниями выступают:
- опухоли тимуса,
- гиперплазия тимуса,
- амиотрофический синдром (боковой),
- злокачественные новообразования (чаще – легкого, яичка, молочных желез),
- сбой инволюции тимуса,
- системные патологии соединительных тканей.
Отдельных, специфических для миастении, изменений в области ЦНС не наблюдается. С постепенным развитием патологии существуют риски ослабления мышечных волокон до состояния инвалидности или возникновения миастенического криза.
Миастенический криз
Миастенический криз является наиболее тяжелым проявлением патологии.
Происходит жесткая блокировка проводимости нервно-мышечных импульсов в основе дыхательной системы, с развитием апноэ и бульбарных нарушений. При миастении криз может быть спровоцирован такими причинами:
- активное развитие патологии,
- обострение второстепенного заболевания,
- инфекционное поражение организма,
- стрессовое воздействие,
- пропуск приема препаратов,
- превышение или занижение дозировок,
- применение противопоказанных средств.
На стартовом этапе миастенического криза состояние пациента выражается в следующем:
| повышение тревожности, | усложненность дыхания, |
| заметное покраснение кожи, | учащенное сердцебиение. |

| Позднее симптоматическая картина значительно меняется: |
|---|
| дыхание ослабевает, |
| кожа постепенно приобретает синий оттенок, |
| пульс слабый, может не прощупываться, |
| сознание спутано с последующей его потерей. |
| Из вегетативных нарушений выделяют такие: |
|---|
| холодный пот, |
| повышенное слюноотделение, |
| непроизвольная дефекация и мочеиспускание. |
Последнее возникает по причине значительного расслабления сфинктеров в теле пациента. Если поражена сердечная мышца, наступает острая сердечная недостаточность.
Симптоматические признаки нарастают на протяжении 20-30 минут, в процессе могут проявляться нарушения центрального кровоснабжения мозга с наступлением его гипоксии, что может приводить к утере сознания и летальному исходу пациента.
Диагностирование миастении
Диагностирование миастении имеет некоторые сложности, по причине неясности происхождения патологического состояния на момент выявления симптоматических признаков.
Оптимальным вариантом диагностики является выявление следующих изменений:
- лимфоцитоз,
- снижение биопотенциалов (электровозбудимость мышечных тканей),
- увеличение тени тимуса.
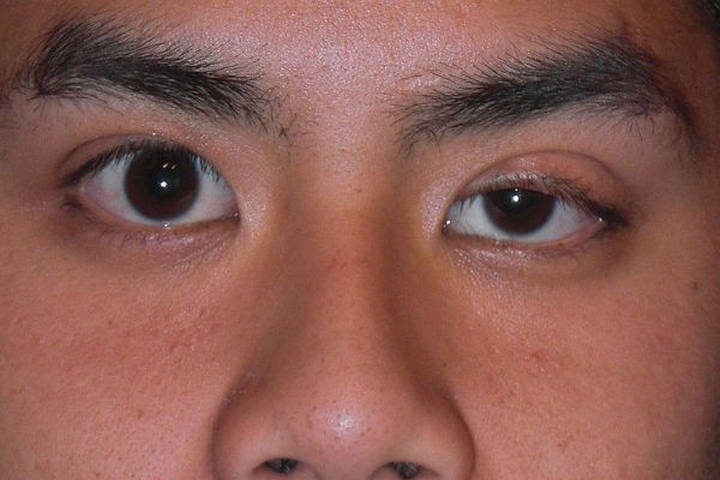
Одной из наиболее точных методик исследования состояния вилочковой железы является пневмомедиастинотомография, однако методика требует инвазивного вмешательства.
На сегодняшний день специалисты отказались от данной практики в пользу применения компьютерной томографии, которая имеет достаточное число преимуществ:
- расширенная информативность,
- безопасность для пациента,
- высокая достоверность.
Количество достоверных результатов при исследовании вилочковой железы на КТ порядка 92%, при малых размерах увеличения тимуса.
В случае запущенного развития патологического состояния, диагностирование упрощается.
В процессе постановки диагноза применяется прозериновая проба.
Некоторые специалисты утверждают, что при применении данной методики исследования у определенных пациентов отмечалось ослабление симптоматики, присущей миастении и после проведения оперативного лечения (в данном варианте удаления вилочковой железы), все симптоматические проявления заболевания сходили на нет.
В случае отсутствия изменений – полного исчезновения признаков заболевания не наблюдается.
В некоторых вариантах, патологическое состояние прогрессирует при отсутствии второстепенных патологий и неизмененности параметров тимуса.
Этот вариант патологического нарушения – персистерующий тимус, и он требует оперативного вмешательства, исключая присутствие прямых противопоказаний.
Также, существует необходимость проводить дополнительную дифференциацию диагноза с миастеническим синдромом, который имеет иное происхождение, но характеризуется сходной симптоматической картиной.
Этот синдром возникает у пациентов, страдающих от:
- энцефалита,
- амиотрофического склероза бокового,
- рассеянного склероза,
- определенных типов гормонпродуцирующих опухолей.
В случаях, когда миастения является следствием развития опухолевого процесса в области тимуса, важную роль в диагностировании патологического состояния отыгрывает иммуногистохимическое исследование спектра белков.
За счет данного анализа становится возможным определять тип опухолевого процесса, наличие метастазов и его влияние на организм.
Лечение
Проведение консервативного лечения миастении не всегда является возможным.
Купирование патологического нарушения за счет лекарственных препаратов допускается только при легком течении заболевания в локализированных формах. В рамках терапевтического лечения применяются:
- Антихолинэстеразные средства, среди которых наибольшее распространение получили: Галантамин, Оксазил, Калимин, Прозерин. В дополнение к ним используются соли калия (дают усиливающий эффект).
- «Пульстерапия» – применение Преднизолона в повышенных дозировках. Начинают использование препарата с 1-2 тыс.мг с постепенным понижением.
- Иммуносупрессанты (фармакологические средства для искусственного ослабления иммунной системы) – Циклофосфан, Азотиоприн, Циклоспорин.
- При тяжелом течении миастении и невозможности оперативного лечения применяют индивидуально подобранный вариант ЗГТ и цитостатики (препараты тормозящие развитие опухолей).
При генерализированной миастении есть необходимость проведения тимэктомии, так как все виды заболевания имеют прямую взаимосвязь с тимусом.
Справка! Тимэктомия, как методика лечения миастении, была впервые применена в 1939 г. и приблизительно с 50 гг 20 века была признана в качестве основной методики лечения.
Абсолютными показаниями к проведению операции по удалению тимуса являются следующие:
- Истинная миастения. В первую очередь генерализованная форма заболевания, а также скелетно-мышечная и глоточно-лицевая при среднем и тяжелом типе течения.
- Миастения на фоне развивающегося опухолевого новообразования в области вилочковой железы. Рассматриваются как злокачественные, так и доброкачественные опухоли.
- В случаях, когда патология приводит к постепенному нарушению функций глотания и дыхания, так как несет повышенные риски жизни пациента и причиняет особый дискомфорт.
- Активное прогрессирование миастении, вне зависимости от проводимого лечения посредством ЗГТ и прочих фармакологических средств.
В качестве относительных показаний выделяют следующие:
- облегченное течение заболевания,
- локальные формы миастении,
- срок болезни свыше 5 лет.
Среди противопоказаний к оперированию вилочковой железы выделяют:
- миастенический синдром,
- неоперабельность опухолевого процесса,
- возраст пациента свыше 65 лет,
- тяжелые второстепенные патологии (чаще сердечнососудистые).
В любом случае, решение о возможности оперативного купирования заболевания требует полностью индивидуального подхода.
Это обуславливается множественностью факторов влияющих на течение заболевания. Иногда, при легких формах миастении, может быть назначена операция, к примеру:
- Поставленный диагноз соответствует неотягощенной локализированной форме миастении и не несет серьезной опасности для пациента.
- Была назначена антихолинэстеразная терапия для корректировки состояния и купирования основной симптоматики патологии.
- В течение длительного времени назначенная терапия не помогает, а симптоматика заболевания начала прогрессировать и миастения переходит в генерализированную форму.
- Врач принимает решение об оперировании тимуса, так как болезнь несет повышенную угрозу здоровью и жизни пациента.
В любом случае, прямой зависимости от присутствия опухолевых новообразований или размеров тимуса у миастении, как заболевания, не имеется.
Поэтому каждый отдельный случай требует тщательного диагностирования и проведения множества анализов для определения состояния пациента.
Для сокращения рисков для пациента, при возможном наступлении миастенического криза, рекомендуется постоянное сопровождение близким человеком, так как может потребоваться неотложная помощь.
